メールアドレス:osakasha@ poppy.ocn.ne.jp 大阪社会保障推進協議会
http://www.osaka-syahokyo.com/index.html TEL 06-6354-8662 Fax06-6357-0846
「2014年度診療報酬改定でどうなるの??連載第二回」掲載します。
診療報酬改定は2年に一度で、この4月に改定となります。
「でも、なにがどうなるのか、よくわからない・・・・」という声も沢山あります。そこで大阪府保険医協会事務局の大谷学さんに解説をお願いしました。
本日、第二回を掲載します。ぜひお読みください。
・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・・
2014年診療報酬改定でどうなるのか(第2回)
★7対1病床の減らし方
続いて、7対1病床の減らし方の2番目、「②患者重症度スケールの厳格化」についてです。実はこれが一番、キツイ締め付けだと言われています。
7対1入院基本料には、多くの要件がありますが、看護配置や平均在院日数だけでなく、「入院患者の15パーセントが基準該当患者」という基準を維持しなければなりません。看護師が多いだけでなく、相応の重症な患者さんを受け入れないと認めませんよ、というのがこの規定の趣旨です。
具体的には「一般病棟用の患者の重症度、医療・看護必要度評価票」という基準を用いて、毎日患者さんの容態をチェック。「A項目で2点、B項目で3点」をクリアする患者が入院患者の15パーセントいないといけないのです。
この評価票のA項目のなかで比較的チェックが付けやすい項目が「血圧測定」「時間尿測定」「呼吸ケアの喀痰吸引」です。厚労省は今回、これらを評価項目から削除しました。
これまで重症患者15パーセントをなんとか維持してきた病院が、新基準で計ってみると、6パーセントになったなどの事例があります。厚労省の試算・予測では3割ぐらいの病床が7対1を維持できなくなるといわれています。さらに別の病院団体の予測では6割とも言われています。
実際には、半年の経過措置が設けられていますので、10月1日を期限として、3割ぐらいの7対1病床は、相応の収入が得られないため、収入に見合った看護配置に下げて、看護師を減らすなどの対策をとることになります。そして、地域から看護配置の手厚い病院が減ることになり、例年になく、乱暴かつ、強引な厚労省の政策誘導です。
今後、地域の入院医療がどうなっていくのか注視する必要がありますが、これらの施策が病棟のマンパワーを削る施策であること、準備されている「地域包括ケア病棟入院料」の看護配置が13対1であることを確認しておきたいと思います。
★地域包括ケア病棟入院料の検討
それでは、「7対1」に残れない病床はどこへいくのかという問題です。
厚労省は、「地域包括ケアシステムを支える病床」というふれこみで、「地域包括ケア病棟入院料」というものを新設しました。
地域包括ケアシステムそのものへの疑問はひとまず我慢して、解説を進めます。
図3の真ん中にあるのが「地域包括ケア病棟」ですが、期待される役割として、①在宅復帰困難患者の受入れ、②緊急患者の受入れ(在宅や施設での急変患者の受入れ)、③在宅生活復帰支援(「①と②」の患者を居宅等へ戻す)があります。
病院がこの入院料を算定するには、
① 人員配置 13対1 看護配置、理学療法士・作業療法士・言語聴覚士 のいずれか1 人、専任の在宅復帰支援担当者1 人
② 病院機能 救急医療や在宅医療の機能を有する
③ 患者重症度 一定程度の重症患者の受け入れ実績
④ 在宅復帰率 退院患者の7割が在宅等に復帰している
⑤ リハビリ機能 患者平均で1日40分以上のリハビリを実施
などを準備する必要があります。
図3
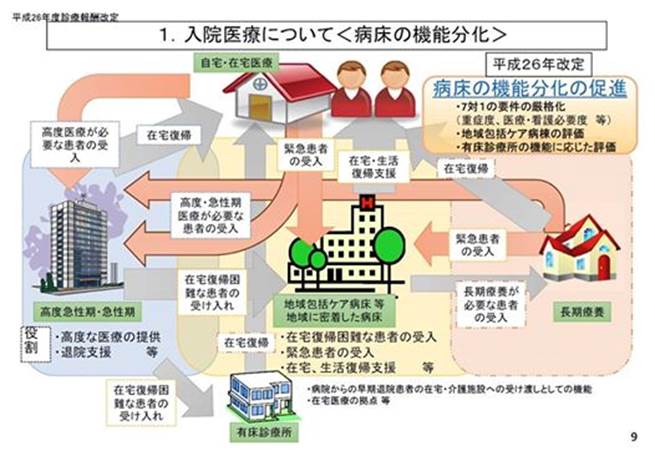
これらの役割を果たして算定する入院料ですが、評価としては「包括範囲」が広く、老人急性期の受け入れとして不十分ということです。
包括範囲とは
「包括範囲」というのは、入院料にまるめこんで評価し、①処置、②手術、③リハビリ(嚥下機能訓練は算定可)などの医療行為も一緒にして診療行為を低く抑えるもので現場の医療を悩ませそうです。
地域の在宅急性期の受け皿として想定していながら、リハビリは1日2単位分のみ、注射、処置、手術等については評価されている形跡がありません。
多様な病態の患者に対して、この包括範囲の設定は無理があり、医療を必要とする患者さんにこれらの医療行為を行えば、病院は持ち出しということになります。
包括範囲が大きいと病院の選択肢は限られます。選択肢としては
①「対応できる範囲で頑張る」
病院負担となるコストが比較的低ければ頑張るでしょう。その「対応できる範囲」の幅はその病院の経営状況や現場の判断、医療水準でかなりバラツキそうです。
もうひとつの選択肢は
②「算定できる病棟や病院へ患者を転院・転棟させる」
必要な医療行為(処置や手術が)が高額な場合は、こちらが現実的でしょう。ただし、退院患者のうち7割の退院先が在宅や施設等に限定されていますので、そうそう頻繁に急性期病棟に転院させることはできません。
厚労省は、高度急性期・急性期が「川上」、在宅等が「川下」として患者の順調な回復と居場所の移動を想定しています。(※地域包括ケア病棟やリハビリ病棟は中流あたりでしょうか)
在宅急性期にお金を使う気のない厚労省の思惑
しかし、厚労省の図3では、地域包括ケア病棟から大病院や急性期病棟へ「逆流」することは想定されていません。
厚労省は「病床の機能分化」で、「逆流」する事例を少なくしたい、この際に発生する医療コストを低く抑えたいのでしょう。これは「予防重視」とか、「最期を迎える場の選択」という話ではなく、単なるコストカットです。
ざっと「地域包括ケア病棟入院料」の仕組みを見てきましたが、2025年に増える在宅急性期にお金を使う気のない厚労省の思惑が露骨に見えてくる仕様となっています。
★まとめ
これまでの話をまとめると厚労省の病床再編の施策は、
①2025年に老人が増えて医療ニーズは高まるが、病床数は増やさず、機能分化と入院期間短縮で対応する。
②地域・居宅に帰った患者を地域包括ケアシステムで支える。
③病床機能の分化のため、7対1病棟を減らして、13対1の地域包括ケア病棟を整備する。
④居宅等で急変があれば、地域包括ケア病棟に入院を。
⑤地域包括ケア病棟入院料では手術等をしても評価しない。
となるでしょうか。
当面は④を強制する規定はありませんし、高額な手術や処置等を伴わない軽度の救急であれば、地域包括ケア病棟で対応可能でしょうが、これは今後とも注視する必要があります。これから救急医療の状況がますます大変になり、「お年寄りは大学病院や大規模病院のような急性期病院への入院を遠慮して」という雰囲気が出てくるのが心配されます。
さて、厚労省の言う、「川上」の急性期、「中流」の回復期リハビリ病棟や地域包括ケア病棟をへて、「川下」である地域に無事、帰ってきた患者さんは通院したり、在宅医療を受けたりしつつ、「地域包括ケアシステム」に支えられるとのことですが・・。
主治医に地域包括診療料導入で「ゆるやかなゲートキーパー機能」に
本稿では触れませんでしたが、外来分野では主治医機能の評価と称して「地域包括診療料」という包括点数が設定され、「ゆるやかなゲートキーパー機能」を果すとされています。また、在宅医療の分野では、今回、大幅な診療報酬切り下げがされました。
一方、「介護保険」では、医療保険以上の「抜本的な」改悪が進められているのは、既にご存知のとおりです。
国の進める「地域包括ケアシステム」と「病床機能の再編」を繋げて、2025年の医療提供体制をみると、国がいかに高齢化社会に社会保障費にお金を使わずに「効率的」に乗り切るかに腐心しているかが伺えます。社会保障が誰のものか、何のための「効率化」か、何度も問い直す必要があります。